慢性腎臓病とは
慢性腎臓病(CKD)は、長期間にわたり進行する腎臓の疾患です。その原因は多岐にわたり、主に糖尿病や高血圧などの生活習慣病や慢性腎炎が挙げられます。また、メタボリックシンドロームとの関連も深く、誰にでも発症する可能性があります。
日本では、約1,480万人の成人(20歳以上で8人に1人)が慢性腎臓病を患っており、「新しい国民病」とも言われています。腎臓は「沈黙の臓器」とされ、自覚症状がほとんど現れないため、重大な機能低下が起こるまで気づかれにくいのが特徴です。病気が進行すると、夜間の頻尿、貧血、むくみ、息切れなどの症状が現れますが、これらが感じられる頃には、病状はかなり進んでいることが多いです。
そのため、“症状がほとんどない時期からの早期発見と治療が重要”であり、食事療法や血圧のコントロール、薬物療法を通じて腎機能のさらなる低下を防ぐことが必要です。
慢性腎臓病の症状
 慢性腎臓病(CKD)は、ステージG2まで進行しても自覚症状がほとんどないことが多いですが、血液検査や尿検査をきっかけに異常を発見されることがあります。ただし、ネフローゼ症候群のように尿蛋白が多い場合は、むくみが生じることがあります。
慢性腎臓病(CKD)は、ステージG2まで進行しても自覚症状がほとんどないことが多いですが、血液検査や尿検査をきっかけに異常を発見されることがあります。ただし、ネフローゼ症候群のように尿蛋白が多い場合は、むくみが生じることがあります。
ステージG3(GFR 60ml/分/㎡未満)以降になると、血液中の水分や電解質のバランスが崩れ、むくみや筋肉の症状が出現し、夜間の頻尿が起こることがあります。腎臓が造血ホルモンであるエリスロポエチンの産生を減らすと、貧血(腎性貧血)が発生します。
ステージG4以降では、むくみが増し、血液中に毒素(尿毒素)が溜まり、尿毒症の症状として頭痛や吐き気、疲労感が現れます。電解質や水分のバランスが保てなくなると、不整脈や肺水腫、心不全など命を脅かす状態が生じることがあります。これらの症状が進行し、薬物療法だけではコントロールが難しくなると、血液透析などの腎代替療法が必要となることもあります。
慢性腎臓病の原因
腎臓は年齢とともにその機能は自然と衰えていきます。
しかし、加齢だけが原因ではなく、他の要因によっても慢性腎臓病が進行することがあります。
糖尿病性腎症
糖尿病によって腎臓の機能が落ちてしまう疾患です。透析導入原因の第1位です。
慢性糸球体腎炎
糸球体が炎症を起こし、タンパク尿や血尿が長期にわたって続く病気です。
腎硬化症
主に高血圧が原因で、腎臓が硬くなり機能が低下する疾患です。細い血管に動脈硬化が起きることによって、血流が減少し腎臓が貧血(糸球体虚血)になる病気です。近年透析導入原因の第2位となりました。
多発性嚢胞腎
腎臓に多数の嚢胞が発生し、腎機能を低下させてしまう病気です。
これらに加えて、泌尿器科の疾患(結石など)、自己免疫性疾患(膠原病など)、薬の副作用も慢性腎臓病を引き起こす原因となり得ます。これらの病気における腎機能障害の進行は、老廃物をろ過する糸球体の損傷や、水分や電解質のバランスを調整する尿細管の障害によって起こります。
慢性腎臓病の検査・診断
 慢性腎臓病(CKD)と一口に言っても、単なる尿の異常所見のみで腎機能が低下していないケースから、腎代替療法(透析や腎移植)が必要な末期腎不全まで、非常に多岐にわたります。腎機能の指標としては、血液検査で測定される尿素窒素(BUN)やクレアチニン(Cr)の値がありますが、慢性腎臓病(CKD)のステージ分類には推定糸球体濾過値(eGFR)が使用されます。
慢性腎臓病(CKD)と一口に言っても、単なる尿の異常所見のみで腎機能が低下していないケースから、腎代替療法(透析や腎移植)が必要な末期腎不全まで、非常に多岐にわたります。腎機能の指標としては、血液検査で測定される尿素窒素(BUN)やクレアチニン(Cr)の値がありますが、慢性腎臓病(CKD)のステージ分類には推定糸球体濾過値(eGFR)が使用されます。
病気の進行に応じて、慢性腎臓病(CKD)はG1からG5までの6つのステージに分けられ、さらに原因疾患や尿中の蛋白質やアルブミンの量に基づいてA1からA3の3つのステージに細分化されます。原因疾患の特定は、血液検査や尿検査だけでは難しい場合があり、確定診断や重症度の評価のために腎生検が行われることがあります。
腎生検は、腎臓の組織を採取して、顕微鏡で詳細に調べる検査です。病気の進行度を理解し治療法を決定する上で重要ですが、体に負担をかける検査であるため、慎重に判断してから行われます。
また、腎臓の大きさや形態、状態を細かく見るために、CT検査や腹部超音波検査が活用されることもあります。
| 原疾患 | 蛋白尿成分 | A1 | A2 | A3 | ||
|---|---|---|---|---|---|---|
| 糖尿病 | 尿アルブミン定量(mg/日) 尿アルブミン/Cr比(mg/gCr) |
正常: 30 未満 |
微量アルブミン尿: 30~299 |
顕性アルブミン尿: 300以上 |
||
| 高血圧 腎炎 多発性嚢胞腎 移植腎 不明 その他 |
尿蛋白定量(g/日) 尿蛋白/Cr比(g/gCr) |
正常: |
軽度 蛋白尿: 0.15~0.49 |
高度 蛋白尿: 0.50以上 |
||
| GFR区分 (mL/分/1.73㎡) |
G1 | 正常または 高値 |
≧90 | |||
| G2 | 正常または 軽度低下 |
60~89 | ||||
| G3a | 軽度- 中程度低下 |
45~59 | ||||
| G3b | 中程度低下- 高度低下 |
30~44 | ||||
| G4 | 高度低下 | 15~29 | ||||
| G5 | 末期腎不全(ESKD) | <15 | ||||
慢性腎臓病の治療
慢性腎臓病は、薬物治療だけで根治する疾患ではなく、一旦衰えた腎機能を完全に回復させることはできません。
そのため、腎機能のさらなる低下や腎不全に伴う合併症の進行を抑え、透析治療への移行を遅らせるための様々な治療が行われます。
体の水分量のコントロール
体内の水分が多すぎず、少なすぎない、ちょうどいいバランスを保つことが大切です。そのためには、ご自身が調子の良い時の体重を目安に、飲み物や食事内容を調整しましょう。
体重の変動をこまめにチェックすることで、体の水分バランスが適切かどうか確認できます。
腎臓に負担をかける薬物の使用は控える
病気の治療や症状緩和に役立つ薬であっても、状況によっては、腎臓に負担をかけ、かえって腎臓を傷つけてしまうことがあります。例えば、風邪を引いた時や脱水になった時には、注意が必要です。
食事管理
 腎機能のステージ(G1〜G5)によっては、塩分やタンパク質、カリウムやリンの摂取制限をすることがあります。
腎機能のステージ(G1〜G5)によっては、塩分やタンパク質、カリウムやリンの摂取制限をすることがあります。
糖尿病の治療
糖尿病による腎機能低下がある場合は、血糖値のコントロールと適切な治療が必要です。
高血圧の治療
高血圧による場合は、血圧をコントロールしながら適切な治療を進めます。
高尿酸血症の治療
高尿酸血症による場合は、それに関する治療が実施されます。
タンパク尿の減少
タンパク尿を減らすための治療が実施されます。
貧血の治療
腎性貧血を改善させる治療を実施します。
骨やミネラル代謝異常の治療
骨粗鬆症やミネラル代謝異常を改善させる治療が実施されます。
尿毒症症状への対症療法
頭痛や吐き気など、尿毒症症状がある場合はそれらに対する対症療法が実施されます。
慢性腎臓病の原因がはっきりしている場合
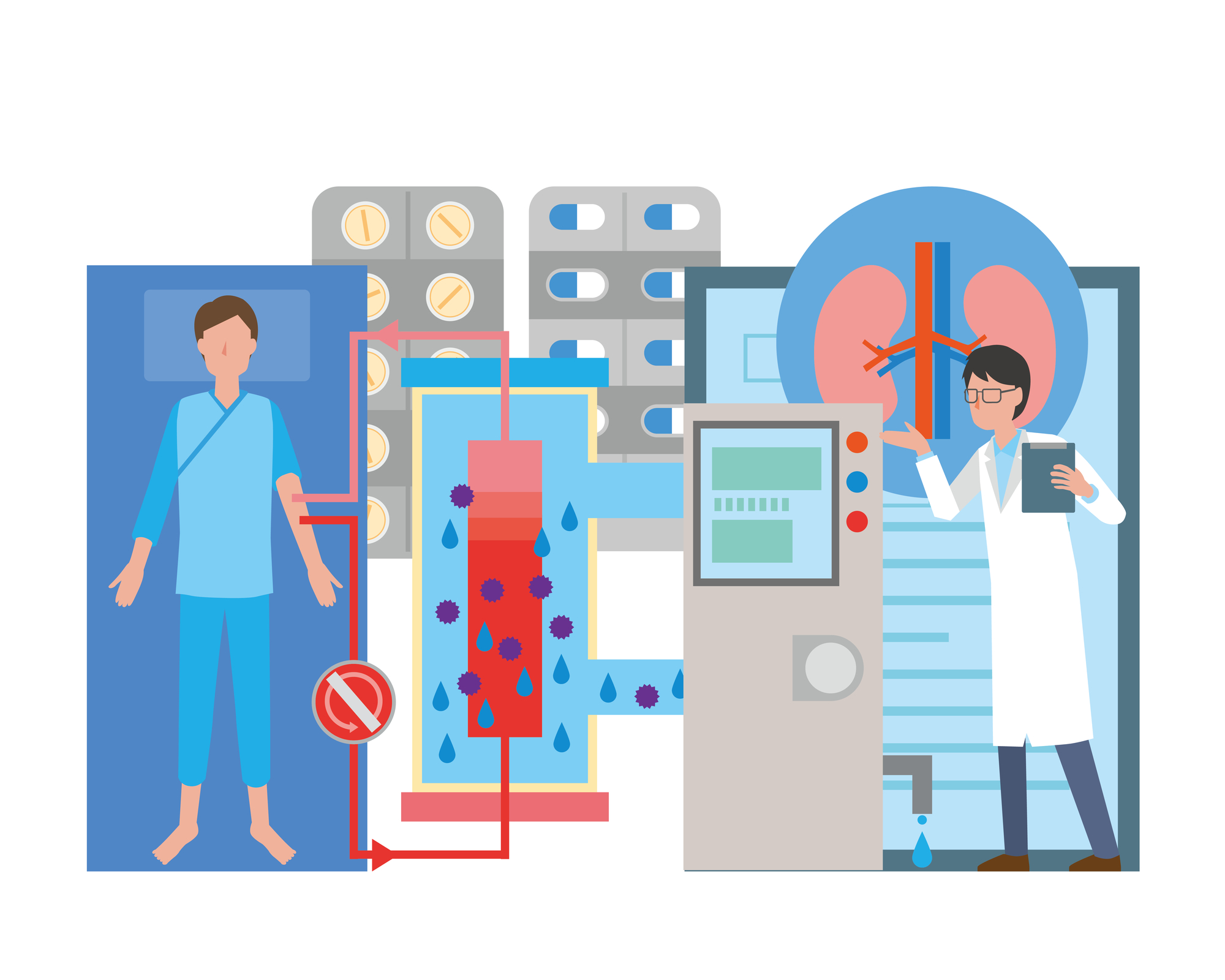 慢性腎臓病の原因がはっきり分かっている場合、その特定の原因に対して適切な治療が施されます。腎機能がステージG5に進行し、日常生活に支障をきたすようになった患者様には、透析治療や腎移植といった腎代替療法が行われることがあります。透析には「血液透析」と「腹膜透析」の2種類があります。末期腎不全の根本的な治療法として腎移植があり、これにより他者から提供された健康な腎臓を患者様に移植し、腎機能を取り戻すことができます。ただし、腎移植にはドナーとの適合や免疫抑制薬の管理などの課題があり、日本ではあまり実施されていません。
慢性腎臓病の原因がはっきり分かっている場合、その特定の原因に対して適切な治療が施されます。腎機能がステージG5に進行し、日常生活に支障をきたすようになった患者様には、透析治療や腎移植といった腎代替療法が行われることがあります。透析には「血液透析」と「腹膜透析」の2種類があります。末期腎不全の根本的な治療法として腎移植があり、これにより他者から提供された健康な腎臓を患者様に移植し、腎機能を取り戻すことができます。ただし、腎移植にはドナーとの適合や免疫抑制薬の管理などの課題があり、日本ではあまり実施されていません。
慢性腎臓病の予防・治療後の注意
 慢性腎臓病(CKD)は加齢や基礎疾患に伴い進行する病気であり、その進行を完全に停止させることは難しいとされています。しかし、腎機能の低下速度は、原因疾患のコントロールや適切な管理によって大きく変えることが可能です。慢性腎臓病はしばしば無症状で進行するため、尿検査でタンパク尿や血尿が見つかった場合、症状が感じられないとしても、早期に医師の診察を受けることが非常に大切です。
慢性腎臓病(CKD)は加齢や基礎疾患に伴い進行する病気であり、その進行を完全に停止させることは難しいとされています。しかし、腎機能の低下速度は、原因疾患のコントロールや適切な管理によって大きく変えることが可能です。慢性腎臓病はしばしば無症状で進行するため、尿検査でタンパク尿や血尿が見つかった場合、症状が感じられないとしても、早期に医師の診察を受けることが非常に大切です。
また、糖尿病や高血圧は慢性腎臓病のリスクを高めるため、これらの状態のコントロールと生活習慣の改善は、病気の予防においても期待できます。












